不妊治療の種類と方法、不妊症の原因や保険について
不妊症の検査・治療
2015年の厚生労働省の調査によると日本の夫婦全体の約2.9組に1組 が不妊を心配したことがあるそうです。しかし、実際に不妊の検査や治療を受けたことがある(又は現在受けている)夫婦は夫婦全体の約5.5組に1組と、不妊を心配している夫婦であっても半数程度が検査や治療を受けたことがないことが分かります。これは、心配していたが無事妊娠したため検査や治療を行わなかったのかもしれませんが、「不妊検査や治療に対して一歩踏み出しにくい状況がある」ことも理由となっているのではないでしょうか。
「不妊かもしれない」とお悩みの方はもちろん、将来子どもがほしいと思っているご夫婦や未婚の女性・男性にも、まずは不妊症と不妊治療とはどういったものなのかを知り、検査や治療への抵抗感をなくしていただければと思います。
不妊症とは?
「不妊」とは、妊娠を望む健康な男女が避妊をしないで性交をしているにもかかわらず、一年以上妊娠しない場合のことをいいます。主な不妊原因は排卵因子・子宮因子・卵管因子・頸管因子・男性因子がありますが、不妊に悩まれている方の中には、これらの原因が重なって妊娠が成立していない場合が多くあります。また、検査により原因が分かるカップルは、多少疑わしいというあいまいな結果を含めても全体の60%ほどです。妊娠のメカニズムには解明されていない部分が多く、はっきりとした不妊原因を特定できないカップルが多いです。近年は妊娠を考える年齢が上昇していることもあり、妊娠機能そのものの低下が原因になっていることも少なくありません。日本生殖医学会では35歳以上の女性が6ヶ月以上妊娠に至らない場合は早期の治療開始を提示しています。不妊かもしれない、と思ったら早めに不妊治療専門の医師に相談しましょう。
不妊症の基本的な内容についてはこちらを参照ください。
不妊症の原因について
不妊症の原因は女性側と男性側にそれぞれ存在し、代表的なものは以下の通りです。
女性側の原因
- 排卵因子
- 卵管因子
- 子宮因子
- 頸管因子
男性側の原因
- 機能不全
- 精路通過障害
- 造精機能障害
- 副性器障害
不妊症の原因について詳しくはこちら。
不妊治療の種類と方法
不妊の原因が明らかな場合の治療
検査によって原因が明らかな場合は、手術や薬物療法によってその原因を取り除きます。
排卵因子
ホルモンバランスに問題があるため卵胞が育たない、排卵しない、排卵が遅いことが原因のため薬を使って、足りないホルモンを補い、又は抑えることによって卵胞の発育・排卵を促します。
- 薬物療法として服用薬や注射薬があります。保険が適用できることもあります。
- タイミング療法や人工授精をしながら薬物療法をします。
頸管因子
頸管とは子宮の入り口で、膣と子宮腔をつなぐ部分のことをいい、頸管因子は頸管粘液不全と精子への免疫異常である抗精子抗体があります。
- 頸管粘液不全の場合は人工授精を行います。抗精子抗体陽性の場合は顕微授精を選択します。
卵管因子
精子と卵子が出会うまでの経路(卵管)が塞がっている・狭い場合には卵管にチューブを通し、通過障害のある部位を広く押し広げ開通させる手術でをします。
- 卵管鏡下卵管形成術(FT)。保険が適用できます。
- 手術後の数周期は特に妊娠しやすいため、タイミング療法や人工授精を行います。
子宮因子
子宮に出来た腫瘍などが原因で受精卵が着床できない場合には、着床を妨げている筋腫やポリープを取り除く手術を行います。また、子宮内膜症、子宮腺筋症の場合はその度合によって薬物療法から手術まで適応が異なります。
- 腹腔鏡手術、開腹手術、薬物療法
- 手術後は、タイミング療法、人工授精、体外受精・顕微授精を行います。
男性因子
薬、サプリメント、漢方を使うことで精子所見の回復を見込めます。また、精巣静脈の血液が精巣に向かって逆流を起こすために生じたこぶ(精索静脈瘤)によって精巣機能が低下している場合には、逆流している精巣静脈の血流を遮断する手術があります。
- 薬物療法や、手術
- 治療から約2ヶ月後に再度精子検査を行い、改善度合を確認。その精子状態に合った治療を選択します。
原因不明の不妊に対する治療
検査をしてもはっきりとした原因が特定できない原因不明の不妊の場合には、妊娠の可能性を高めるための治療を行います。
タイミング療法
排卵日を超音波やホルモン採血により特定し、最も妊娠しやすい時期である排卵日の1~2日前に性交を促す指導法です。女性側の卵管が塞がっておらず、男性側が問題なく射精でき、精子の濃度や運動率に問題がない場合に適応されます。最も基本的な治療方法で、通院回数は月に1回~3回程度です。タイミング療法で妊娠される場合は最初の1周期目に妊娠する方が最も多く、次が2周期目、その次が3周期目での妊娠です。4周期目以降になる場合には妊娠を妨げる原因がタイミング療法では解決できない可能性を考え治療方法を変える検討をします。
人工授精
洗浄濃縮した精子をチューブに用意し、最も妊娠しやすい時期である排卵日の1~2日前に子宮内に直接注入する方法です。自然妊娠の場合は、精子が精子自身の力で膣から子宮に到達しなければいけないところ、人工授精ではこの道のりをショートカットすることができますので、精子の濃度が運動率がやや低い場合に適応されます。また、性交渉を必要としない方法のため、膣内でうまく射精できない場合にも有効です。女性側は卵管が塞がっていないことが条件です。通院回数は月に1回~3回程度です。費用は約2万円かかります。人工授精で妊娠される場合は最初の1周期目に妊娠する方が最も多く、次が2周期目、その次が3周期目での妊娠です。4周期目以降になる場合には妊娠を妨げる原因が人工授精では解決できない可能性を考え体外受精を検討をします。
体外受精・顕微授精
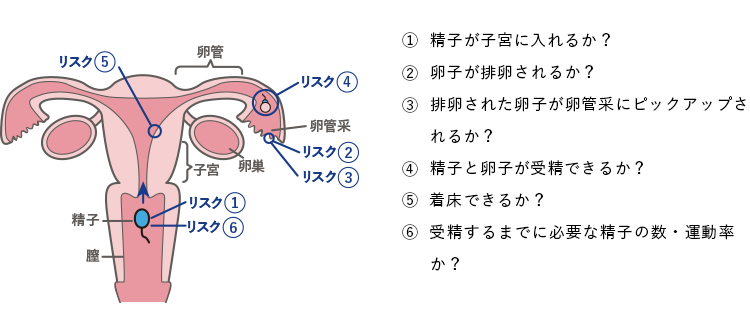
卵子を手術により体外に採取し、精子と受精させたのち、適した時期に子宮に戻す方法で、不妊治療の中で最も妊娠率が高い方法です。なぜ妊娠率が高いかというと、受精までの道のりをショートカットすることができるためです。下の図を見てください。タイミング療法の場合にはリスク①~⑥の全てに問題がない場合のみ妊娠が成立します。人工授精の場合はリスク②~⑥に問題がない場合のみです。しかし、体外受精・顕微授精の場合は、リスク①~④まではショートカットにより回避されていますのでリスク⑤のみが問題になります。また着床しやすい子宮環境を作ってから適した時期に受精卵(胚)を子宮に戻すことができるため妊娠の可能性がより高まります。卵管のピックアップ障害(排卵された卵子が卵管に取り込まれない障害)、卵管が塞がっている場合、卵子の質の低下(加齢)、受精障害、男性側の精子の濃度が少ない、運動率が低い、精子のDNA損傷率が高い場合に適応されます。体外受精・顕微授精は非常に多くの治療方法があるため、通院回数、費用、妊娠率はそれぞれです。まずは体外受精説明会に参加して具体的な治療方法について知り、ご夫婦の希望に合った治療を進めましょう。
不妊治療の流れについて
まずは検査をしていただきます。
女性側の検査
感染症、甲状腺検査、AMH(抗ミュラー管ホルモン)検査
感染症が陽性であったり、甲状腺機能に問題がある場合は不妊治療を開始する前にまずそちらの治療をしていただきます。AMHは発育過程にある卵胞から分泌されるホルモンで、卵巣内にどれぐらい卵の数が残っているかの目安となります。
月経周期に合わせたホルモン検査と超音波検査
卵胞が育っているか、排卵がされたか、子宮内膜は育っているかを採血検査と超音波検査で確認します。
男性の場合
精子検査
- 精子量
- 精液の量
- 精子濃度
- 精液1mlあたりの精子の数
- 精子運動率
- 動いている精子の割合
- 正常形態率
- 精子の形態が正常な率
- 精子DNA断片化指数
- 精子のDNAの損傷率
を調べることで、その精子がタイミング療法・人工授精・体外受精のうちどの方法で妊娠できるのかを確認します。
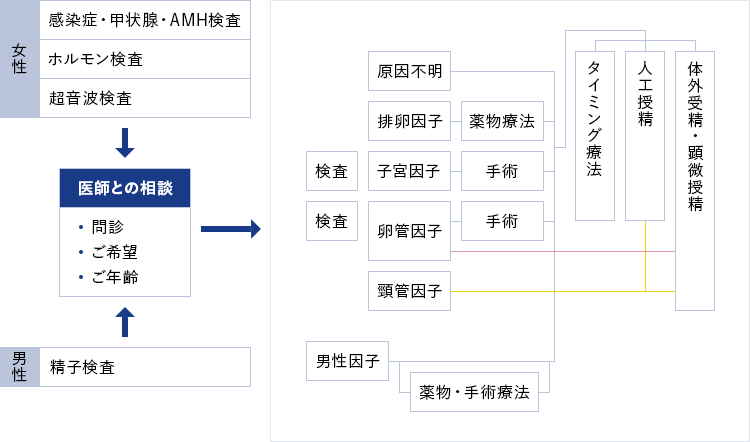
検査結果と問診、患者さまのご希望、ご年齢、をもって医師と患者さまとで今後の治療方針を決めていただきます。
不妊治療に関するQ&A
不妊治療はどれくらいの期間行なうのか
不妊治療は月経がきてから次の月経がくるまでの間を1周期として治療をします。1周期が30日間の場合、当院の妊娠実績としては、
タイミング療法で妊娠された方の妊娠までの平均不妊治療期間は2.6ヶ月
人工授精で妊娠された方の妊娠までの平均不妊治療期間は2.7か月
体外受精で妊娠された方の妊娠までの平均不妊治療期間は3ヶ月
です。これはあくまで平均値のため、治療を始めてすぐ妊娠する方もいれば、一方で妊娠までに1年以上かかる方もいます。
‟不妊治療をはじめてから妊娠するまでどのくらいの期間がかかるのか”は、治療の選び方が重要になります。ご夫婦それぞれの状態に合っていない治療や、妊娠率が高くない治療を長期間続けていると妊娠まで数年単位で時間がかかります。
不妊治療を選ぶ時、一般的な不妊治療のイメージとして、タイミング療法を6ヶ月から1年くらい行った後、人工授精を6回くらい行い、結果がでない場合に最後は体外受精というように治療をゆっくりとステップアップしていくイメージを持たれる方が多いと思いますが、これが不妊治療を長期化させる原因です。
大切なことは、最初からご夫婦それぞれの状態に合った不妊治療を選ぶことです。不妊治療を選ぶ時は、妊娠に最も影響を与える女性の年齢が重要になります。卵子は他の細胞と異なり実年齢よりも若いということはなく、年齢に応じて卵子の質の低下が起こっているからです。女性の年齢と、精子の状態から考える適切な不妊治療を表にしました。
| 治療選択 | 精子に問題なし (精子数2000万/ml以上・運動率50%以上) |
精子にやや問題あり | 乏精子症 (精子数150万/ml以下あるいは運動率10%以下) |
無精子症 |
|---|---|---|---|---|
| 女性が35歳未満で女性側の検査で問題が見つからない場合 | タイミング療法 | 人工授精 | 体外受精/顕微授精 | TESE-ICSI/AID (精巣精子回収術を行った後、顕微授精/非配偶者間人工授精) |
| 女性が35~37歳で女性側の検査で問題が見つからない場合 | タイミング療法・人工授精は3周期前後で早めに体外受精/顕微授精を検討、もしくは初めから体外受精 | |||
| 女性が38歳以上で女性側の検査で問題が見つからない場合 | 初めから体外受精/顕微授精を検討 | |||
不妊治療の保険適用について
不妊治療には保険が適用される場合と、適用されない場合があります。
保険適用
男性因子の治療
- 漢方等の薬物療法
- 手術療法(精策静脈瘤に対する結紮術や閉塞性無精子症に対する精路再建術等)
女性因子の治療
- タイミング指導、黄体補充療法
- 無排卵や多嚢胞性卵巣など排卵障害に対する薬物療法
- 子宮・卵管等に原因に考えられる場合に行う子宮鏡、腹腔鏡による精査・加療
- 卵管形成術
保険適用外 自由診療
原因不明の場合の不妊治療
| 人工授精(AIH) 非配偶者人工授精(AID) |
精液を注入器を用いて直接子宮腔に注入するもの。 |
| 特定不妊治療 | 体外受精・胚移植 | 精子と卵子の受精を体外で行い、受精卵(胚)を子宮内に移植するもの。 |
|---|---|---|
| 顕微授精・胚移植 | 体外受精のうち、顕微鏡下で卵子に精子を注入し受精させ、その受精卵(胚)を子宮内に移植するもの。 | |
| 顕微鏡下精巣内精子回収法 (MD-TESE) |
手術用顕微鏡を用いて卵巣内より精子を回収する方法。 |
保険適用外の治療の内、特定不妊治療と呼ばれる体外受精や顕微授精は1回につき最大30万の助成が受けられます。また、住んでいる都道府県や市区町村によってはさらに上乗せした助成を受けられる場合もあります。体外受精や顕微授精に限らず不妊検査や人工授精が助成対象となる場合もあります。助成金については年齢による回数制限もありますので以下のページよりお住まいの地域の不妊治療の助成金についてご確認ください。
不妊治療は最後の手段、と考えられがちですが不妊治療したからと言って必ずしも子どもが授かれるわけではありません。治療を始めるのが遅ければ遅いほど治療期間は長く、費用負担も多くなる傾向にあります。
不妊になりうる原因は、普段の生活や健康診断等ではわかりません。いつか子どもがほしいと思っている方は、まず専門の病院で検査を受けてみてください。すぐにでも妊娠したいというわけでなくても、将来の妊娠に備えて、今できることをお伝えすることができるはずです。
不妊治療というと敷居が高く感じられるかもしれませんが、内科や皮膚科同様、気になったときに気軽にご利用いただいて問題ありません。

