不妊治療におけるリスクについて | 少しでもリスクを減らすための対策
不妊症の検査・治療
不妊治療におけるリスク:体外受精
体外受精の治療方法
体外受精とは、体外で受精した受精卵を直接子宮に移植する方法です。卵管性不妊(卵管の通過障害、ピックアップ障害が疑われる場合)、受精障害(卵子の問題、精子の問題)、男性不妊、自然性交や人工授精で妊娠が成立しなかった場合、その他、原因不明不妊、高齢、子宮内膜症、重症排卵障害、多のう胞性卵巣(PCO)などがこの適応にあたります。
体外受精の流れ
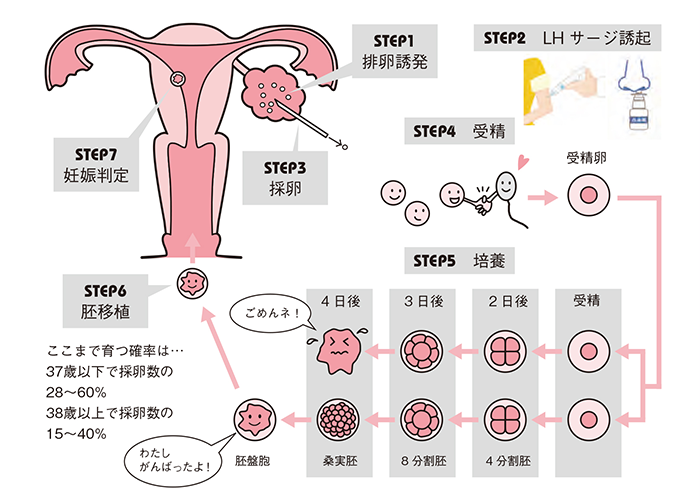
STEP1 排卵誘発
生理開始3日目~10日目頃まで注射や経口薬によってホルモンを補い、複数の卵を育てます。AMHの数値やその周期の採血検査の結果によって誘発方法は変わってきます。また、「なるべく薬は使いたくない」「できるだけ多く採卵したい」といった患者様のご要望があればそれも考慮して誘発方法を決めていきます。
STEP2 LHサージ誘起
採卵の2日前に行う注射や点鼻薬です。成長した卵胞はLHサージが起こることで成熟し、精子との受精が可能な状態になります。はらメディカルクリニックではLHサージの方法として、遺伝子組み換え製剤オビドレル・妊婦尿由来のhCG注射・スプレキュアの3種類を用意しその方に合ったものを提案しています。
STEP3 採卵
採卵は排卵直前に卵巣から卵子を外に取り出す手術です。生理開始11日目~14日目頃に行います。細い針を腟から刺し、卵胞に到達させ、卵胞液とともに卵子を吸引し回収します。所要時間は10~15分です。ご希望により「静脈麻酔」か「無麻酔」かをお選びいただけます。
STEP4 受精
採卵したその日に行います。採卵後、培養士と相談して5つの受精方法からお選びいただきます。
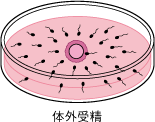
コンベンショナルIVF
卵子を媒精用のディッシュに移し、そこに濃度調製後の精子を加える方法。
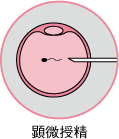
顕微授精
ガラスの針で直接卵子に精子を注入する方法
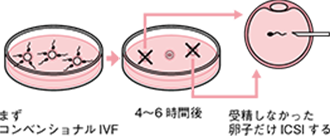
レスキューICSI
最初にコンベンショナルIVFで媒精する。その後4~6時間経過観察し受精の兆候が認められない卵子だけをディッシュから抜き出しICSIする方法。
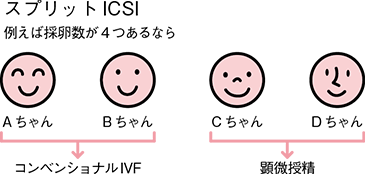
スプリットICSI
1回の採卵で採取された卵子を2つのグループに別け、コンベンショナルIVFと顕微授精(ICSI)の両方で受精を試みる方法。
ピエゾICSI
通常の顕微授精に比べ負担の少ない方法で直接卵子に精子を注入する方法
STEP5 培養
受精卵を育てることを培養といいます。受精卵の発育状況に応じて培養液を調整し1つでも多くの受精卵が最後まで育つ環境を目指します。培養状況はメールでお知らせできます。
STEP6 胚移植
培養が完了した受精卵をいよいよ子宮に戻すことを胚移植といいます。はらメディカルクリニックには胚移植のための方法として、自然周期・低刺激周期・ホルモン補充周期の3種類があります。その時の状態に合わせて最適な方法をご提案いたします。
STEP7 妊娠判定
着床、妊娠すると分泌するhCGホルモンを採血検査することで判定します。hCGの数値によって妊娠の可能性が予想できます。
体外受精で考えられるリスク
OHSS(卵巣過剰刺激症候群)
OHSS(卵巣過剰刺激症候群)は排卵誘発剤の使用により卵巣が過剰反応を引き起こし、卵巣が腫大するとともに、おなかに水がたまったり、腹痛や吐き気・呼吸不全となることもあります。採卵翌日から5日後に見られることが多いです。OHSS(卵巣過剰刺激症候群)になった場合、多くのケースでは特に治療をする必要はなく経過観察となります。ただし、重症の場合には入院管理となる場合があります。現在、OHSS(卵巣か増刺激症候群)は予防薬ががあるため重度な状況に発展することは稀です。
採卵後の腹腔内出血
採卵では、膣から採卵針を卵巣に刺して吸引しながら卵を回収します。卵巣に針を刺しているので卵巣からは必ず出血しますが、退院の頃には出血は自然に止まります。しかし、非常に稀ではありますが、出血が続く方もいらっしゃいます。出血は多ければその場で判明するのですが、少量の場合にはわかりにくく、自覚症状もありません。その後、退院から8時間くらい経過し、副腔内に出血した血液が溜ってくると自覚症状がでます。この出血量が多い場合には入院管理となることもあります。
薬の副作用
体外受精に限ったことではありませんが、排卵誘発剤やホルモン補充剤を使うことにより頭痛・吐き気・お腹の張り・発疹・情緒不安 などがみられる場合があります。
不妊治療におけるリスク:人工授精
人工授精の治療方法
人工授精とは洗浄濃縮された精子を妊娠率の高いタイミングで確実に子宮内に注入する方法です。直接子宮に精子を注入することで、精子が膣から子宮に到達するまでのリスクを回避することができます。
月経不順などの症状が無いということであれば、月経開始日から10日前後に来院し、超音波検査で卵胞の大きさや子宮内膜の厚さを測り排卵日を特定。そして一番妊娠しやすい時期に人工授精を行います。男性は人工授精当日に院内で精子を採取するか、自宅で採取した精子を持参する必要があります(持参の場合は女性側がもってきても構いません)。
人工授精に使用するカテーテルは樹脂製の非常に柔らかいもので、精子を注入する時間は数秒ですので痛みはほとんどありません。
生理が来ない、卵胞が育たない、などの場合には月経開始5日目までにピルや排卵誘発の薬を処方します。
人工授精で考えられるリスク
多胎妊娠
排卵誘発剤を使用した場合、複数の卵胞が同時に同じタイミングで育ち排卵することがあります。このような状況で人工授精を実施すると多胎妊娠になるリスクが上がります。多胎妊娠は母体への負担が大きくなるので、妊娠中の合併症のリスクが高くなります。
人工授精の際には事前の超音波検査で排卵する卵子は1個であることを確認してから実施しましょう。
薬の副作用
体外受精同様、排卵誘発剤やホルモン補充剤を使うことにより頭痛・吐き気・お腹の張り・発疹・情緒不安 などがみられる場合があります。
不妊治療におけるリスク:子宮卵管造影検査
子宮卵管造影検査の方法
子宮卵管造影検査では子宮と卵巣をつなぐ卵管の「通過性」がわかります。
膣から子宮の中にチューブを挿入し、子宮内に造影剤を入れ、造影剤が子宮内腔と卵管を満たしたところでレントゲン撮影を行います。
造影剤がどんな風に卵管までたどり着くか、もしくはたどり着かないかで卵管の詰まりがわかる、という検査です。
検査は月経の出血がなくなってから排卵予定日の3日前までに行います。
子宮卵管造影検査を受けられる方の条件
- 感染症・甲状腺検査に異常がない方
*甲状腺治療の担当医より卵管造影許可がある場合は実施可能 - 過去の造影検査でアレルギーの既往がない方
- 喘息、甲状腺疾患、てんかん発作の既往がない方
- 子宮卵管造影検査を行う周期の月経5日目から排卵予定日の2日前までは性行為をしていない方
子宮卵管造影検査で考えられるリスク
痛み
チューブを子宮に挿入するときと、造影剤を子宮内に入れるときに痛みが生じます。この痛みの感じ方は人によって様々ですが、内子宮口が固い方や、卵管が狭くなっている方、詰まっている方は特に強い痛みを感じやすくなります。
吐き気やめまい
造影剤の影響により吐き気やめまいを起こすことがあります。軽度であれば特に治療は必要ありませんが、重度のアレルギー反応(息苦しさ、血圧低下、意識消失など)が見られた場合は入院や治療が必要となります。
甲状腺機能の異常
妊娠の際に、体内に残留したヨード剤の影響で胎児に一過性の甲状腺機能低下症が出現する場合があります。
不妊治療のリスクを少しでも減らすために
OHSS(卵巣過剰刺激症候群)の予防
体が受精の妊娠率は採取できた卵子の数に比例します。そのため、当院ではできるだけ多くの卵を取るため排卵誘発は中~高刺激を推奨しておりますが、刺激が強いほどOHSSのリスクは高まります。そのため、丁寧な超音波検査と適切な薬剤の投与をしつつ、採卵時にはOSHHの予防薬を使用します。また、OHSSの予防のためにも新鮮胚移植はせずに、全胚凍結を推奨しています。
医療連携施設
患者様が安心してご通院いただけるよう、入院施設や夜間診療が可能な医療機関と連携し、万全の体制づくりをおこなっております。
医療連携施設一覧:https://www.haramedical.or.jp/cooperation
説明と相談
当院には治療・検査・薬についての様々な資料がございます。治療には多少なりともリスクがございますので、資料にはその点についても詳しく記載しております。こちらをお読みいただきつつ医師・看護師・培養士・受付から各治療・検査・薬について説明いたしますので疑問に思うことがあればその都度ご質問ください。また資料は受付前にあるパンフレットラックからご自由にお取りいただけます。
看護師・培養士・カウンセラーによる相談枠もご予約可能ですので不安なことがございましたらぜひご利用ください。

